Mise au point sur la prise en charge de la fibrillation atriale en 2013
Review of the management of atrial fibrillation in 2013
AD KANE.1, A MBAYE2, A ADOUBI.3, M HOUENASSI.4, P DEFAYE.5
RESUME
La fibrillation atriale (FA) est l’arythmie cardiaque la plus fréquemment observée en pratique clinique. Elle est liée à une activation désorganisée des oreillettes. Sa gravité est liée au risque de complications notamment hémodynamiques et thrombo-emboliques. La prise en charge de la fibrillation atriale a connu d’importants progrès notamment avec les thérapies ablatives et plus récemment avec l’avènement des nouveaux anticoagulants oraux dans la prévention des accidents thrombo-emboliques. En Afrique, la fibrillation atriale survient souvent chez des patients jeunes du fait de la persistance des cardiopathies rhumatismales qui sévissent sur un mode endémique. Il s’agit ainsi le plus souvent de FA persistante avec un risque embolique nécessitant la prise d’anticoagulant au long cours.
MOTS CLES
Fibrillation atriale, arythmie cardiaque, anticoagulant, anti-arythmique, Afrique.
SUMMARY
Atrial fibrillation is the most common arrhythmia in clinical practice. It is linked to a disorganized activation of the atrium. Its severity is related to the risk, particularly of embolic and hemodynamic complications. The management of atrial fibrillation had significant progress especially with ablative therapies and more recently with the advent of new oral anticoagulants in the prevention of embolic events. In Africa, atrial fibrillation often occurs in young patients as a result of the high prevalence of rheumatic heart disease. It is thus most often persistent atrial fibrillation with an embolic risk requiring long-term anticoagulant therapy.
KEY WORDS
Atrial fibrillation, cardiac arrhythmia, anticoagulation, anti-arrhythmic, Africa.
INTRODUCTION
La fibrillation atriale (FA) correspond à une activité totalement désynchronisée de l'ensemble des myocytes atriaux. Il en résulte une activité électrique ininterrompue, rapide, irrégulière et il n'est plus possible de différentier les phases de dépolarisation et de repolarisation de l’oreillette. Les ondes P sont en effet remplacées par des ondes “ f ” de fibrillation [1].
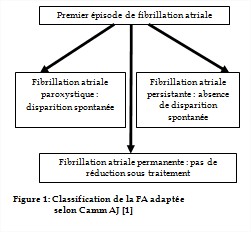
La FA a une présentation clinique très hétérogène. Les accès de FA peuvent être définis en termes de nombre, de durée, de fréquence, de mode de début, de facteurs déclenchant et de réponse au traitement. Selon le mode évolutif, il peut s’agir soit du premier épisode détecté, soit d’une FA récidivante. La fibrillation atriale est classée en plusieurs types
1. CHU Aristide Le Dantec, Sénegal ,
2. Hopital Général Grand Yoff, Sénégal,
3.CHU Bouaké, Côte d’ivoire,
4.CNHU Hôpital d'instructions des armées Bénin,
5.CHU Michallon de Grenoble, France.
Adresse pour correspondance
Pr Adama Kane, Maitre de Conférences Agrégé en cardiologie, CHU Aristide Le Dantec. BP 21448 Dakar Ponty. Email : Cette adresse e-mail est protégée contre les robots spammeurs. Vous devez activer le JavaScript pour la visualiser.
(figure1) [1] :
- FA paroxystique quand elle se termine spontanément, généralement en moins de 24 heures (ou tout au plus en moins de 7 jours),
- FA persistante quand elle ne se termine pas spontanément au bout de 7 jours ou nécessite (si l’indication a été retenue) une réduction médicamenteuse ou électrique (cardioversion),
- FA permanente lorsque la cardioversion a échoué ou n’est pas indiquée ou que la FA dure plus d’un an avec une évolution habituelle à long terme. On parle aussi de FA acceptée.
La fibrillation atriale est souvent associée à des facteurs de risque cardio-vasculaire ; dans l'étude ALFA [2] cette association était fréquente. Elle aggrave le pronostic des patients ayant une pathologie cardio-vasculaire ; ainsi, les patients atteints de FA ont un risque d'AVC près de 5 fois plus élevé [3]. Elle augmente de manière exponentielle les hospitalisations.
La FA constitue un sur-risque de mortalité cardio-vasculaire indépendant des facteurs de risque et des comorbidités cardio-vasculaires [5]. Elle multiplie en effet par 2 le risque de décès (OR de 2,4 chez les hommes et de 2,2 chez les femmes) chez les sujets initialement sans maladie cardio-vasculaire ou valvulopathie [5].
En Afrique, la FA est habituellement associée à l'existence d'une cardiopathie (90,7%) [4], en effet l'HTA et la cardiopathie rhumatismale en sont les principales étiologies. Dès lors, elle pose un vrai problème de santé publique dans un contexte de moyens limités lorsqu’on connait toutes les difficultés liées à la prise en charge de cette affection. La présentation clinique de la FA est plus sévère dans ce contexte avec une fréquence plus élevée de survenue de l'insuffisance cardiaque, de syncope et d'AVC [6]. La conséquence en est une lourde létalité liée à la FA en Afrique, qui est estimée à 18% après un suivi d’un an selon le registre Rely-Af qui a été présenté au congrès de l’European Society of Cardiology (ESC) de 2012.
BILAN INITIAL EN CAS DE FA
Devant la survenue d’une FA, un bilan initial doit être effectué. Il comporte un hémogramme, un bilan d’hémostase (taux de prothrombine et temps de céphaline activé), une créatininémie, un ionogramme sanguin, un dosage des hormones thyroïdiennes, le dosage de la BNP éventuellement et d’une échocardiographie trans-thoracique [7].
PRISE EN CHARGE DE LA FIBRILLATION ATRIALE
La prise en charge de la FA passe par :
- le traitement et la prévention des évènements thrombo-emboliques,
- le contrôle du rythme et/ ou de la fréquence cardiaque.
Prévention des événements thrombo-emboliques
Gestion du traitement anticoagulant dans la FA
Prévention des événements thrombo-emboliques
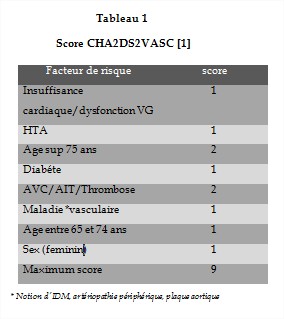
Quelle que soit le type de FA, la mise en route d’un traitement anticoagulant va dépendre selon les recommandations européennes du score de CHA2DS2VASC (tableau I). Si le score de CHA2DS2VASC est strictement supérieur à 1 le patient doit être mis sous anticoagulant.
Les FA valvulaires nécessitent une anticoagulation sans tenir compte du score de CHA2DS2VASC.
Les FA de moins de 48 heures ne nécessitent pas de traitement anticoagulant au long cours de même que les FA avec un score de CHA2DS2VASC inférieur à 1.
Quand le score de CHAD2DS2VASC est égal à 1, on peut discuter l’anticoagulation selon le souhait du patient et son risque hémorragique.
Quel anti-thrombotique utiliser ?
Les antivitamines K (AVK) sont efficaces dans la prévention au long cours des accidents thrombo-emboliques liés à la FA. Des études [8] ont montré les bénéfices du traitement par AVK sur les évènements thrombo-emboliques et ce quelque soit la stratégie de contrôle de l’arythmie.
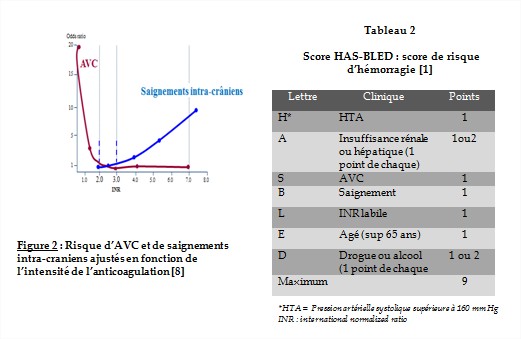
L'urgence d’une anticoagulation chez les patients en FA dépend des facteurs de risque de chaque patient. En général, le risque d’AVC à court-terme (c'est-à-dire, jusqu'à deux semaines) chez les patients en FA est très faible. En conséquence, les patients avec FA stable peuvent recevoir une anticoagulation en ambulatoire (AVK seul), mais un chevauchement thérapeutique par Héparine de bas poids moléculaire-AVK est souhaitable si la FA est instable, le risque embolique élevé (valvulopathie, prothèse valvulaire mécanique, insuffisance cardiaque). La gestion des AVK nécessite le dosage régulier de l’INR. Les cibles d’INR doivent être entre 2 et 3 [9] (figure 2). Un INR en dessous de 2 ne protège pas contre les évènements thrombo-emboliques et au-delà de 3 d’INR, le risque hémorragique est accru sans augmentation de l’efficacité anti-thrombotique. Chez les patients en FA ayant une valve mécanique, il est recommandé de maintenir un INR entre 3 et 4 pour la prothèse mitrale et entre 2,5 et 3,5 pour la prothèse aortique (recommandation de classe I/B).
Avant d’initier le traitement avec les AVK, il faut évaluer le risque hémorragique du patient avec le score HASBLED (tableau 2). Un score HASBLED ≥ 3 indique un «haut risque» nécessitant une certaine prudence et une surveillance régulière après l'initiation du traitement anti-thrombotique.
Les anti-agrégants plaquettaires n’ont plus d’indication en cas de FA isolée sans facteur de risque thrombo-embolique (CHA2DS2VASC inférieur ou égale à 1) [1] ; dans ces cas-là il est préférable de ne rien donner. Ils peuvent être utilisés en alternative au traitement anticoagulant en cas de contre-indication (score HASBLED élevé) ; dans ce cas, l’association Clopidogrel et Aspirine est plus efficace que l’aspirine seule en prévention des accidents vasculaires majeurs mais est moins efficace que l’AVK avec un risque hémorragique égal [8].
Après des décennies de prescription d’AVK et pour pallier aux contraintes liées à la gestion des AVK, de nouveaux anticoagulants oraux ont été développés et trouvent leur indication chez les patients en FA non valvulaire. Ils sont indiqués particulièrement dans les situations suivantes :
- difficultés du maintien d’une anticoagulation efficace,
- effets secondaires des AVK,
- impossibilité de surveiller l’INR,
- choix du patient.
Ces nouveaux anticoagulants, encore appelés anticoagulant oraux directs (AOD), sont représentés par un inhibiteur direct de la thrombine (Dabigatran) [10] et deux inhibiteurs du Facteur Xa (Rivaroxaban, Apixaban) [11]. D’autres molécules sont en étude et ne tarderaient pas à avoir une autorisation de mise sur le marché prochainement.
L’intérêt des AOD réside dans le fait que les contrôles biologiques notamment l’INR sont inutiles.
Dans la prévention des accidents thrombo-emboliques au cours de la FA, le Dabigatran 150 mg 2 fois par jour est plus efficace mais le Dabigatran à 110 mg 2 fois par jours expose à moins d’accident hémorragiques surtout chez les patients sous Amiodarone ou autres inhibiteurs de la glycoprotéine P : Verapamil, Quinidine ... etc [10].
Pour le Rivaroxaban , il faut préférer la dose de 20 mg par jour plutôt que la dose de 15 mg/j à réserver aux patients avec un risque hémorragique élevé.
Les faibles doses de ces anticoagulants oraux doivent être réservées aux patients insuffisants rénaux (clairance de la créatinine selon Cockroft<50 ml/min). Ils sont contre-indiqués en cas d’insuffisance rénale sévère (clairance de la créatinine selon Cockroft < 30 ml/min).
Le relais entre les AVK et les AOD obéit aux règles suivantes:
- Si un nouvel anticoagulant doit être prescrit chez un patient qui prenait des AVK, le relais peut être effectué si l’INR est inférieur de 2.
- Si un traitement AVK doit être prescrit en relais d’un traitement à base des nouveaux anticoagulants, le délai va dépendre de la fonction rénale mais on peut introduire les AVK et attendre 2 à 3 jours avant d’arrêter les nouveaux anticoagulants.
La gestion d’éventuel surdosage ou du relais péri-opératoire des AOD reste cependant non encore élucidée par les recommandations mais des groupes [12] de réflexion ont mis au point des stratégies. Ainsi, nous savons que les AOD n’ont aucun agent de réversion validé, ne sont pas facilement mesurés par les tests de laboratoire, et leur variabilité individuelle est importante. Pour les actes programmés à risque hémorragique faible, il est proposé de réaliser une fenêtre thérapeutique de 48 heures encadrant l’acte. Pour ceux à risque hémorragique modéré ou élevé, il est proposé d’interrompre le traitement à 5 jours avant pour assurer l’élimination complète du médicament chez tous les patients et de ne le reprendre que lorsque le risque hémorragique est contrôlé. Un relais par une héparine est justifié. Dans les situations non programmées, l’acte invasif doit être retardé au maximum (une à deux demi-vies d’élimination du médicament si possible) et les agents hémostatiques non spécifiques (facteur VIIa recombinant, concentrés de complexe prothrombinique [CCP]) ne doivent pas être utilisés à titre prophylactique. La reprise des AOD peut se faire en postopératoire immédiat en l’absence de saignement.
Quand arrêter l’anticoagulant après retour à un rythme sinusal ?
Si le score de CHA2DS2VASC est supérieur à 1 ou s’il s’agit d’une FA valvulaire, le traitement anticoagulant doit être poursuivi même si le patient est un rythme sinusal stable.
La FA sur terrain de syndrome coronarien aigu (SCA) reste un cas particulier. Après un SCA avec ou sans angioplastie chez un patient en FA, une trithérapie (AVK, aspirine, clopidogrel) doit être envisagée à court terme (3-6 mois), ou plus longtemps chez certains patients à risque hémorragique faible, suivie par un traitement à long terme par un AVK plus clopidogrel 75 mg par jour (ou, à défaut, aspirine 75-100 mg par jour) associé à une protection gastrique par inhibiteur de la pompe à proton ou autre (recommandation de classe IIA) [1].
Méthode instrumentale de prévention des évènements thrombo-emboliques
L’auricule gauche est réputée être le siège de thrombus lors de la FA exposant ainsi à une embolie cérébrale. Ainsi, il a été mis au point des procédures d’occlusion de l’auricule gauche comme stratégie de prévention des accidents thrombo-emboliques au cours de la FA [13]. Elle se fait par voie per-cutané après un cathétérisme trans-septal et mise en place d’un dispositif d’occlusion de l’auricule gauche.
Traitement de la FA
Cette prise en charge a comme objectifs de supprimer les symptômes, prévenir les accidents cardio-vasculaires, prévenir les accidents emboliques, prévenir le remodelage atrial conduisant à la FA maladie et réduire la mortalité.
La prise en charge de la FA va dépendre du type de FA.
Nous distinguons 2 stratégies dans la prise en charge de la FA : la stratégie de contrôle du rythme qui a pour objectif de régulariser la FA et la stratégie de contrôle de la fréquence cardiaque qui a pour objectif de réduire la fréquence cardiaque en respectant la FA.
Stratégies de contrôle du rythme
Il s’agit des stratégies qui cherchent à obtenir et à maintenir un rythme sinusal en cas de FA. Une anticoagulation efficace de 3-4 semaines ou une preuve de la vacuité de l’auricule à l’échocardiographie transoesophagienne doit être obtenue si la FA dure plus de 48 heures, avant l’utilisation de ces traitements. En effet, une régularisation du rythme chez un patient dont l’anticoagulation n’est pas suffisamment efficace peut entrainer une embolie de régularisation. Cette stratégie est utilisée au cours de la FA paroxystique et dans la FA persistante dans les cas suivants:
- Chez les patients qui restent symptomatiques malgré un contrôle de la fréquence cardiaque (IB) [1],
- Chez les patients jeunes, symptomatiques (IIA) [1],
- Chez les patients avec une FA secondaire à un « trigger » connu (ischémie, hyperthyroïdie) (IIA) [1],
- Chez les patients en insuffisance cardiaque pour améliorer les symptômes(IIA) [1].
Pour la stratégie de contrôle du rythme nous disposons de moyens médicamenteux (anti-arythmiques), de moyens instrumentaux (ablation) et chirurgicaux (ablation de tissu atrial).
Les moyens médicamenteux
ils sont représentés par les anti-arythmiques suivants:
- Les anti-arythmiques de classe 1 : (flécaïnide, propafénone) : ils sont surtout indiqués en cas de FA sur cœur sain, de préférence en association avec un modulateur du nœud auriculo-ventriculaire pour contrer les effets pro-arythmiques: bêta-bloquant, anti-calcique bradycardisant, digoxine.
- Disopyramide (Rythmodan):elle estefficace dans la FA vagale ;
- Béta-bloquants :ils sont préférésdans la FA adrénergique ou dans le premier épisode de FA ;
- Sotalol : son effet est modeste sur les récidives et il est associé à un risque d’allongement de l’intervalle QT ;
- Amiodarone : son efficacité est remarquable mais avec un risque extra-cardiaque élevé ;
- Dronédarone :elle est indiquéepour le maintien du rythme sinusalen l’absence d’insuffisance cardiaque et de FA permanente [14].
Les moyens instrumentaux
L’ablation endocavitaire de la FA : elle est indiquée comme traitement de première ligne en alternative au traitement anti-arythmique dans la FA paroxystique, symptomatique en prenant en compte le choix du patient, le bénéficie et le risque (IIA) [1].
Les moyens chirurgicaux
L'ablation chirurgicale de la FA (ablation de tissu atrial) doit être envisagée lors d’une chirurgie cardiaque programmée chez des patients ayant une FA symptomatique (IIA) [1].
Stratégies de contrôle de la fréquence cardiaque
Il s’agit de stratégies qui visent à ralentir la fréquence cardiaque tout en respectant la FA. Cette stratégie est indiquée dans [15] la FA permanente dont la FA valvulaire et dans la FA avec des symptômes mineurs.
Pour la stratégie de contrôle de la fréquence nous disposons de moyens médicamenteux (anti-arythmiques), de moyens instrumentaux (ablation, pace maker) et chirurgicaux.
Les moyens médicamenteux :
Nous distinguons les moyens pour le contrôle aigu et les moyens pour le contrôle à long terme de la fréquence cardiaque dans la FA.
- Les moyens médicamenteux pour le contrôle aigu de la fréquence cardiaque:
- Les Béta-bloquants et les inhibiteurs calciques non dihydropyridiniques en intraveineuse : ils sont proposés en l’absence de pré-excitation (il faudra être prudent chez les patients hypotendus ou en insuffisance cardiaque),
- Digitaliques : ils sont surtout indiqués en cas de FA chez les patients hypotendus ou en insuffisance cardiaque,
- Anti-arythmiques de classe I (Flécaïne) ou béta-bloquants : ils sont préférés en cas de FA sur pré-excitation.
- Les moyens médicamenteux pour le contrôle à long terme de la fréquence cardiaque
- Les Béta-bloquants, les inhibiteurs calciques non dihydropyridiniques, les digitaliques ou leur association peuvent être utilisés dans les FA paroxystique, persistante ou permanente. Le choix du médicament doit être individualisé et la dose modulée pour éviter une bradycardie.
- La propafénone ou les béta-bloquants sont proposés en cas en présence de préexcitation,
- La digoxine est indiquée en cas de FA sur une insuffisance cardiaque, une dysfonction ventriculaire ou chez les sédentaires. Son efficacité est moindre à l’effort.
Il est recommandé de ne pas chercher un contrôle strict de la fréquence cardiaque et se contenter d’une fréquence moyenne de 110 battements par minute en dehors de la myocardiopathie rythmique et de persistance des symptômes [1].
- Les moyens instrumentaux de contrôle de la fréquence cardiaque
- L’ablation du nœud auriculo-ventriculaire par radiofréquence avec mise en place d’un pacemaker doit être envisagée:
- lorsque le traitement pharmacologique du contrôle de la fréquence ou du rythme a échoué (car inefficace ou non toléré), et quand l’ablation de la FA par cathéter ou par chirurgie n’est pas indiquée, a échoué ou est rejetée,
- devant une FA permanente avec une indication de resynchronisation ventriculaire.
Pratique de la cardioversion d’une FA
Lorsqu’une cardioversion est indiquée (instabilité hémodynamique, symptômes, FA sur faisceaux accessoires), il faudra suivre plusieurs étapes selon la durée de la FA :
Dans la FA de moins de 48h : il faut une injection d’héparine avant la cardioversion et poursuivre des anticoagulants oraux pendant 4 semaines. La poursuite ou non de l’anticoagulant oral au long cours sera fonction du score de CHA2DS2 VASC
Dans la FA de plus de 48h ou dans la FA dont le début ne peut être déterminé plusieurs stratégies peuvent être adoptées :
- Un traitement anticoagulant oral pendant 3 semaines avant et 4 semaines après la cardioversion est nécessaire puis la poursuite ou non de l’anticoagulant oral au long cours en fonction du score de CHA2DS2 VASC,
- Une cardioversion immédiate peut être réalisée après preuve de la vacuité de l’auricule gauche par échocardiographie trans-œsophagienne suivie du traitement anticoagulant oral pendant 4 semaines après la cardioversion puis sa poursuite ou non au long cours en fonction du score de CHA2DS2 VASC,
- En cas d’instabilité hémodynamique, une anticoagulation en urgence après bolus d’héparine par voie intraveineuse est prescrite et la cardioversion réalisée en urgence suivie du traitement anticoagulant oral pendant 4 semaines suivie de la poursuite ou non de l’anticoagulant au long cours en fonction du score de CHA2DS2 VASC,
Les moyens médicamenteux pour la cardioversion médicamenteuse sont :
- la Flecainide ou la Propafenone ou le Vernakalan en intraveineuse dans la FA récente sans cardiopathie,
- l’Amiodarone en dose de charge ou en intraveineuse dans la FA associée à une insuffisance cardiaque.
Prise en charge de la FA dans certains cas particuliers
Dans la FA valvulaire
Il s’agit le plus souvent de FA permanentes sur des oreillettes dilatées. L’atteinte de la valve mitrale est la plus incriminée. Dans ces cas, la stratégie de contrôle de la fréquence cardiaque est le plus souvent utilisée.
Concernant la FA sur valvulopathie rhumatismale, les recommandations sont les suivantes :
- un traitement par anti-vitamine K (INR entre 2-3) est indiqué chez les patients avec sténose mitrale et FA (paroxystique, persistante ou permanente) (I/C) [1],
- un traitement par anti-vitamine K (INR entre 2-3) est recommandé chez les patients en FA avec insuffisance mitrale cliniquement significative (I/C) [1],
- dans la FA d'apparition récente chez les patients avec sténose mitrale modérée ou sévère, la dilatation mitrale percutanée doit être envisagée quand l’anatomie valvulaire est favorable et en l'absence de thrombus de l’oreillette gauche (IIa/C) [1],
- dans la FA d'apparition récente chez les patients avec insuffisance mitrale sévère avec une fonction ventriculaire gauche normale, une chirurgie valvulaire mitrale précoce doit être envisagée même en l'absence de symptômes et en particulier quand une plastie mitrale est réalisable (IIa/C) [1].
FA sur grossesse
Toutes les formes de présentation de la FA peuvent être associées à la grossesse.
En cas d’association grossesse et FA, il est recommandé ce qui suit :
- si la cardioversion électrique est indiquée (instabilité hémodynamique, FA à risque élevé pour la mère ou pour le fœtus), elle peut être effectuée en toute sécurité à tous les stades de la grossesse (I/C) [1] ;
- si le contrôle de la fréquence ventriculaire est nécessaire, un béta-bloquant ou un inhibiteur calcique non-dihydropyridinique doivent être envisagés ; au cours du premier trimestre de la grossesse, l'utilisation des béta-bloquants doit être mise en balance avec le risque potentiel d’effets négatifs sur le fœtus (IIa/C) [1].
La prévention des complications thromboemboliques est recommandée tout au long de la grossesse chez les patientes en FA avec haut risque thrombotique. Le choix de l'agent (Héparine ou Warfarine) est à faire en fonction du stade de la grossesse (I/C) [1]. L'administration d'un AVK est recommandée à partir du 2ème trimestre jusqu'à 1 mois avant l’accouchement (I/C) [1]. Les héparines de bas poids moléculaire à doses thérapeutiques sont recommandées pendant le premier trimestre et au cours du dernier mois de la grossesse.
Les traitements d’amont de la FA
Les inhibiteurs de l’enzyme de conversion, les ARAII et les statines sont des médicaments de choix dans la prévention primaire et secondaire de la FA surtout s’ils sont indiqués par une pathologie sous-jacente (up stream des anglo-saxons).
CONCLUSION
La FA est l’arythmie la plus fréquente dans le monde. Elle pose un problème de santé publique et sa prise en charge est de plus en plus coûteuse et sophistiquée. L’Afrique subit le double fardeau des maladies infectieuses et inflammatoires en particulier les cardiopathies rhumatismales et des pathologies liées aux facteurs de risque d’athérosclérose et au vieillissement telles que la FA liée à l’âge. La priorité doit rester à la prévention de ces arythmies dont la survenue marque un tournant décisif de la pathologie en cause.
R E F E R E N C E S
1.Camm AJ, Kirchhof P, Lip GYH et al. ESC Guidelines for the management of atrial fibrillation. European Heart Journal 2010; 31 : 2369–2429.
2.Lévy S, Maarek M, Coumel P et al. Characterization of different subsets of atrial fibrillation in general practice in France. The ALFA study. Circulation 1999; 99: 3028-35.
3.Wolf PA, Abbott RD, Kannel WB. Atrial fibrillation as an independent risk factor for stroke: the Framingham Study. Stroke 1991; 22:983-988.
4.Sliwa K, Wilkinson D, Hansen C et al. Spectrum of heart disease and risk factors in a black urban population in South Africa (the Heart of Soweto Study): a cohort study. Lancet 2008; 371:915–922.
5. Guize L, Thomas F, Bean K et al. Atrial fibrillation: prevalence, risk factors and mortality in a large French population with 15 years of follow-up. Bull Acad Natl Med. 2007; 191:791-803
6. Ntep-Gweth M, Zimmermann M, Meiltz A et al. Atrial fibrillation in Africa: clinical characteristics, prognosis and adherence to guidelines in Cameroon. Europace 2010; 12: 482-7.
7. Snow V, Weiss KB, LeFevre M et al. Management of newly detected atrial fibrillation: a clinical practice guideline from the American Academy of Family Physicians and the American College of Physicians. Ann Intern Med 2003; 139: 1009-1017.
8. Connolly S, Pogue J, Hart R et al. Clopidogrel plus aspirin versus oral anticoagulation for atrial fibrillation in the Atrial fibrillation Clopidogrel Trial with Irbesartan for prevention of Vascular Events (ACTIVEW): a randomised controlled trial. Lancet 2006; 367:1903-12.
9. Hylek EM, Singer DE. Risk factors for intracranial hemorrhage in outpatients taking warfarin.Ann Intern Med 1994;120: 897-902.
10. Connolly S, Ezekowitz M, Yusuf S, et al.The RE-LY Steering Committee and Investigators. Dabigatran versus warfarin in patients with atrial fibrillation. N Engl J Med 2009; 361:1139-51.
11. Hohnloser SH, Hijazi Z, Thomas L et al. Efficacy of apixaban when compared with warfarin in relation to renal function in patients with atrial fibrillation: insights from the ARISTOTLE trial. Eur Heart J 2012 ; 33:2821-30.
12. Sié P, Samama CM, Godier A et al. Chirurgies et actes invasifs chez les patients traités au long cours par un anticoagulant oral anti-IIa ou anti-Xa direct: Propositions du Groupe d’intérêt en hémostase périopératoire (GIHP) et du Groupe d’études sur l’hémostase et la thrombose (GEHT). Annales françaises d'anesthésie et de réanimation. 2011, 30 : 645-50.
13. Mirdamadi A, Mirmohammadsadeghi M, Marashinia F. Left atrial appendage occlusion. Int J Prev Med 2013; 4:102-4.
14. Connolly SJ,Camm AJ, Halperin JL. Dronedarone in High-Risk Permanent Atrial fibrillation. N Engl J Med 2011; 365:2268-76.
15. Wyse DG, Waldo AL, DiMarco JP et al. A comparison of rate control and rhythm control in patients with atrial fibrillation: The Atrial Fibrillation Follow-up Investigation of Rhythm Management (AFFIRM) Investigators. N Engl J Med 2002; 347:1825-33.

